O melasma é uma doença da pele que se manifesta através de manchas escuras acastanhadas que surgem, geralmente, na cara. Trata-se de uma doença benigna, mas que por ser inestética pode causar baixa autoestima.
Aparece, sobretudo, em adultos jovens, sendo que a idade média para o seu início se situa entre os 27 e os 37 anos. Geralmente, é uma doença crónica, com anos de evolução.
Apesar de ser mais comum no sexo feminino, pode também ocorrer no sexo masculino.
Sinais e sintomas do melasma
Relativamente aos sinais e sintomas, o melasma caracteriza-se por manchas escuras na pele que aparecem, sobretudo, no rosto.
As áreas mais atingidas são a testa, as bochechas, o nariz, o queixo e a zona entre o nariz e o lábio superior. Mais raramente pode aparecer no pescoço, peito, costas, antebraços ou dorso das mãos.
Tipos de melasma
Dependendo da localização da melanina (pigmento que dá cor à pele), o melasma pode ser classificado em:
- Melasma epidérmico – A melanina localiza-se na camada mais superficial da pele (epiderme). Geralmente, os bordos são bem definidos e a cor é castanho-escuro. Responde mais rapidamente ao tratamento.
- Melasma dérmico – A melanina localiza-se mais profundamente na pele (na derme). Em regra, os bordos são mal definidos e a cor é castanho-claro ou azul-acinzentada. A resposta ao tratamento é mais lenta.
- Melasma misto – Corresponde à combinação das duas variantes anteriores, com características intermédias.
A lâmpada de Wood e a dermatoscopia ajudam a distinguir o tipo de melasma.
Classificação da gravidade no melasma
A gravidade do melasma pode ser classificada com recurso a várias escalas. Um exemplo é o MASI (Melasma Area and Severity Index), em que uma pontuação mais elevada corresponde a uma patologia mais grave.
Causas do melasma
A causa do melasma ainda não é completamente conhecida, mas sabe-se que as células que produzem o pigmento da pele (melanócitos) o fazem em excesso, causando hiperpigmentação.
Fatores envolvidos no desenvolvimento do melasma incluem:
- Alterações hormonais (como a gravidez, os contracetivos orais ou a terapêutica hormonal de substituição);
- Exposição solar;
- Fatores genéticos;
- Fototipo (cor da pele);
- Medicamentos e cosméticos;
- Deficiência de Zinco.
O melasma é mais comum em mulheres em idade fértil e possui uma associação importante com a gravidez, podendo aparecer durante a gestação. Após o parto, o melasma pode desaparecer espontaneamente, mas infelizmente isso nem sempre acontece.
A toma de contracetivos orais (pílula) pode contribuir para o aparecimento de melasma, tal como a utilização de determinados dispositivos intra-uterinos. Outras alterações hormonais associadas com esta doença incluem a menopausa e a terapêutica hormonal de substituição.
A exposição à luz solar tem um papel importante no desenvolvimento e agravamento do melasma. Esta doença piora habitualmente no verão, sobretudo em países com radiação solar intensa, como Portugal. Assim, para evitar o agravamento do melasma, é essencial aplicar diariamente um protetor solar de amplo espectro nas áreas de pele expostas ao sol. A utilização de óculos de sol também está recomendada.
Familiares diretos de pessoas com melasma possuem um maior risco para a doença, o que mostra que os fatores genéticos são importantes para o seu desenvolvimento.
O melasma é mais comum em pessoas que ficam facilmente morenas e que têm um tom de pele intermédio (fotótipo III ou IV). É menos frequente em indivíduos de pele clara (fotótipo I ou II) ou negra (fotótipo V ou VI).
Outros fatores que podem contribuir para o melasma incluem certos medicamentos e cosméticos, o stress oxidativo e a deficiência de Zinco.
Diagnóstico de melasma
O diagnóstico de melasma é clínico, ou seja, é feito pelo dermatologista com base na história clínica e exame físico. A lâmpada de Wood e a dermatoscopia podem ser úteis.
Relativamente ao seu diagnóstico diferencial, por vezes o melasma pode ser confundido com hiperpigmentação pós-inflamatória, lêntigos solares ou raramente com o lêntigo maligno (uma variante de melanoma, ou seja, um cancro da pele).
O melasma é contagioso?
O melasma não é uma doença contagiosa ou transmissível. Ou seja, a melasma não se transmite ou se “pega” por contato direto de pessoa para pessoa.
O melasma tem cura?
O melasma é uma doença crónica e recidivante, sendo que curas definitivas são relativamente raras. Quando está associado à gravidez, por vezes desaparece com o tempo após o parto. Contudo, mesmo após o melasma desaparecer é importante manter uma proteção solar adequada, caso contrário esta doença pode voltar a surgir.
Tratamento do melasma
Com a ajuda de um dermatologista, muitas pessoas conseguem clarear ou mesmo eliminar o melasma. No entanto, podem ser necessários longos meses de tratamento para o conseguir.
O tratamento poderá incluir:
- Despigmentantes tópicos (por exemplo, em creme ou pomada), como a hidroquinona, os retinóides, o ácido azelaico, o ácido kójico, o ácido tranexâmico ou a niacinamida (vitamina B3). Podem ser usados em combinação. Alguns destes produtos podem irritar a pele de forma transitória.
- Medicamentos orais (comprimidos), como o ácido tranexâmico ou o Polypodium leucotomos. O ácido tranexâmico oral na dose de 250mg duas vezes por dia é uma opção promissora no tratamento do melasma em doentes que não melhoram com despigmentantes tópicos, mas deve ser usado com precaução devido ao risco de efeitos adversos, como trombose venosa profunda.
- Peelings químicos, como o ácido glicólico, o ácido salicílico ou o ácido tricloroacético, que têm como objetivo regenerar as camadas mais superficiais da pele. Devem ser usados com cuidado, especialmente em doentes com a pele mais escura, já que podem causar hiperpigmentação ou cicatrização.
- Tratamentos com laser (laserterapia) ou luz intensa pulsada (IPL). Alguns dos lasers utilizados são o laser fracionado não ablativo, o QS-Nd:YAG e o laser pulsado de contraste (PDL). É preciso ter em atenção que por vezes, após o tratamento laser, o melasma pode reaparecer rapidamente ou mesmo agravar.
Não existe qualquer tipo de tratamento “caseiro ou natural” com eficácia comprovada no melasma. O doente nunca se deve auto medicar, devendo sempre tomar a medicação prescrita de acordo com as indicações do médico dermatologista (especialista em doenças da pele).
Medidas preventivas no melasma
A proteção solar é a medida mais importante na prevenção do melasma. Ao longo de todo o ano, os doentes devem usar todos os dias um protetor solar FPS 50+ nas áreas expostas ao sol.
Sempre que se estiver ao ar livre por longos períodos de tempo deve usar um chapéu de aba larga e reaplicar o protetor solar a cada 2-3 horas.


 Gravidez semana a semana - Tudo sobre a gestação
Gravidez semana a semana - Tudo sobre a gestação Menopausa - o que é, idade em que ocorre, sintomas
Menopausa - o que é, idade em que ocorre, sintomas Pele seca - causas, tratamento, como hidratar a pele
Pele seca - causas, tratamento, como hidratar a pele Rosácea - tipos, causas, sintomas, tratamento
Rosácea - tipos, causas, sintomas, tratamento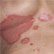 Psoríase - tipos, causas, sintomas, tratamento
Psoríase - tipos, causas, sintomas, tratamento